PLACENTA E MEMBRANAS FETAIS
A placenta é um órgão fetomaterno que separa o feto do endométrio – camada interna do útero. É o local onde ocorrem as trocas gasosas e de nutrientes entre mãe e feto. Ela e o cordão umbilical funcionam como um sistema de transporte dessas substâncias: nutrientes e oxigênio passam pela placenta da mãe para o feto, enquanto que o dióxido de carbono e excretas passam do feto para a mãe. A placenta, suas membranas fetais e o cordão umbilical são estruturas temporárias que serão expelidas/retiradas após o parto.
A placenta possui três funções principais:
- Metabolismo placentário: a placenta é responsável, principalmente na fase inicial da gravidez, pela síntese de glicogênio, colesterol e ácidos graxos, utilizados como fontes de energia e nutrientes para o embrião/feto.
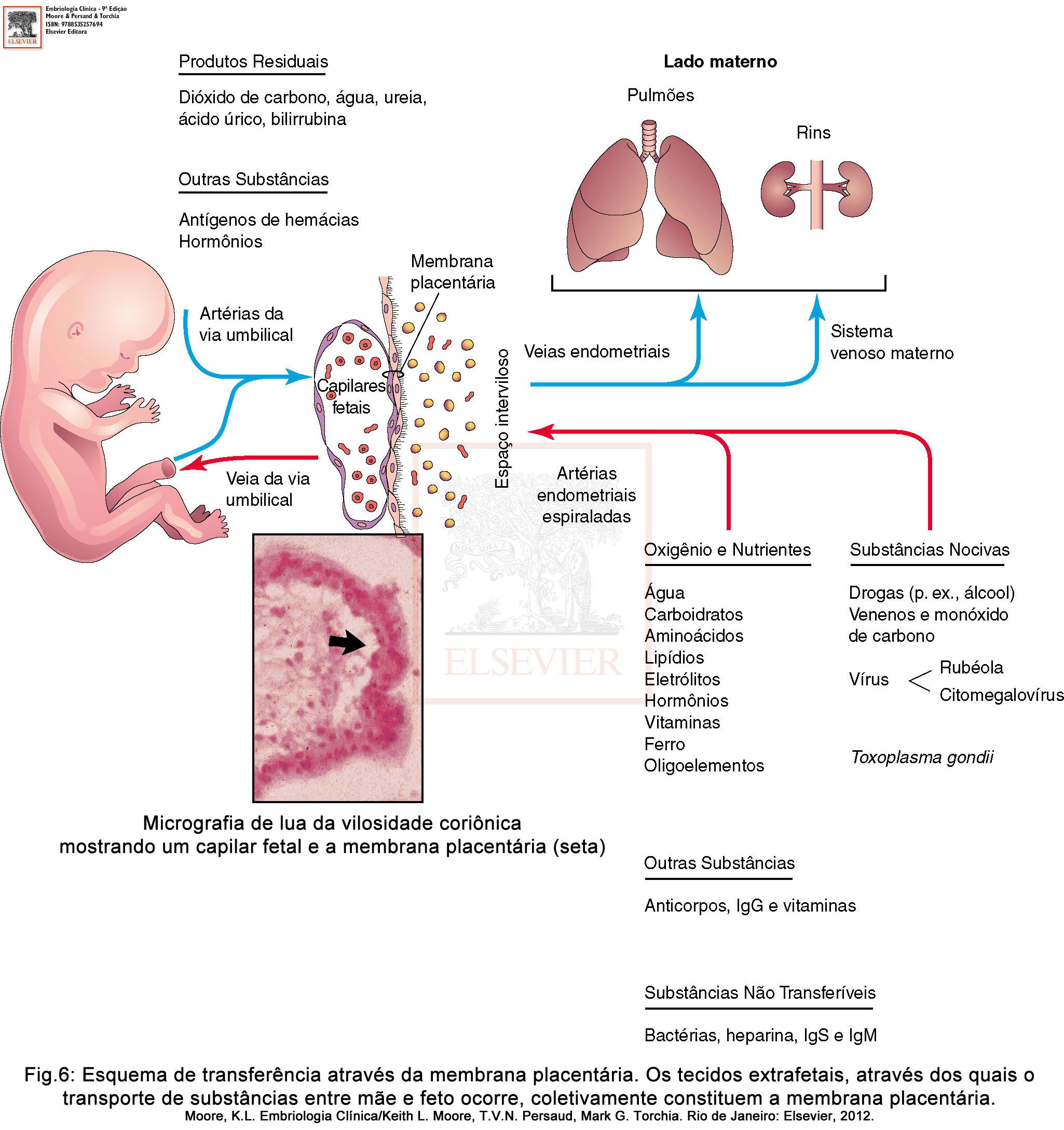
- Transporte de substâncias (transferência placentária): ocorre nos sentidos feto-materno e materno-fetal, por meio de um dos quatro mecanismos: difusão simples (transporte passivo), difusão facilitada, transporte ativo e pinocitose. As substâncias transportadas são gases (troca gasosa de oxigênio, dióxido de carbono e monóxido de carbono por difusão simples), substâncias nutritivas (como água, glicose, aminoácidos e vitaminas), hormônios, eletrólitos, anticorpos maternos, produtos de excreção, agentes infecciosos, drogas/fármacos e seus metabólitos.
- Secreção endócrina: hormônios proteicos sintetizados na placenta são o hCG, somatotropina coriônica humana (ou lactogênio placentário humano), tireotropina coriônica humana e corticotropina coriônica humana. A glicoproteína hCG é detectada por um exame de sangue denominado beta hCG utilizado para o diagnóstico de gravidez já após o sexto dia de gestação, uma vez que este hormônio começa a ser sintetizado pelo sincíciotrofoblasto durante a nidação. O hCG tem como função manter a funcionalidade do corpo lúteo dentro do ovário, sintetizando ininterruptamente a produção de progesterona, impedindo a retomada do ciclo menstrual. Com a formação da placenta, esta assume a síntese de hCG e também da progesterona e estrogênio.
A placenta é constituída por:
- Uma porção fetal, originária do saco coriônico – córion viloso (frondoso);
- Uma porção materna, derivada do endométrio – decídua basal.
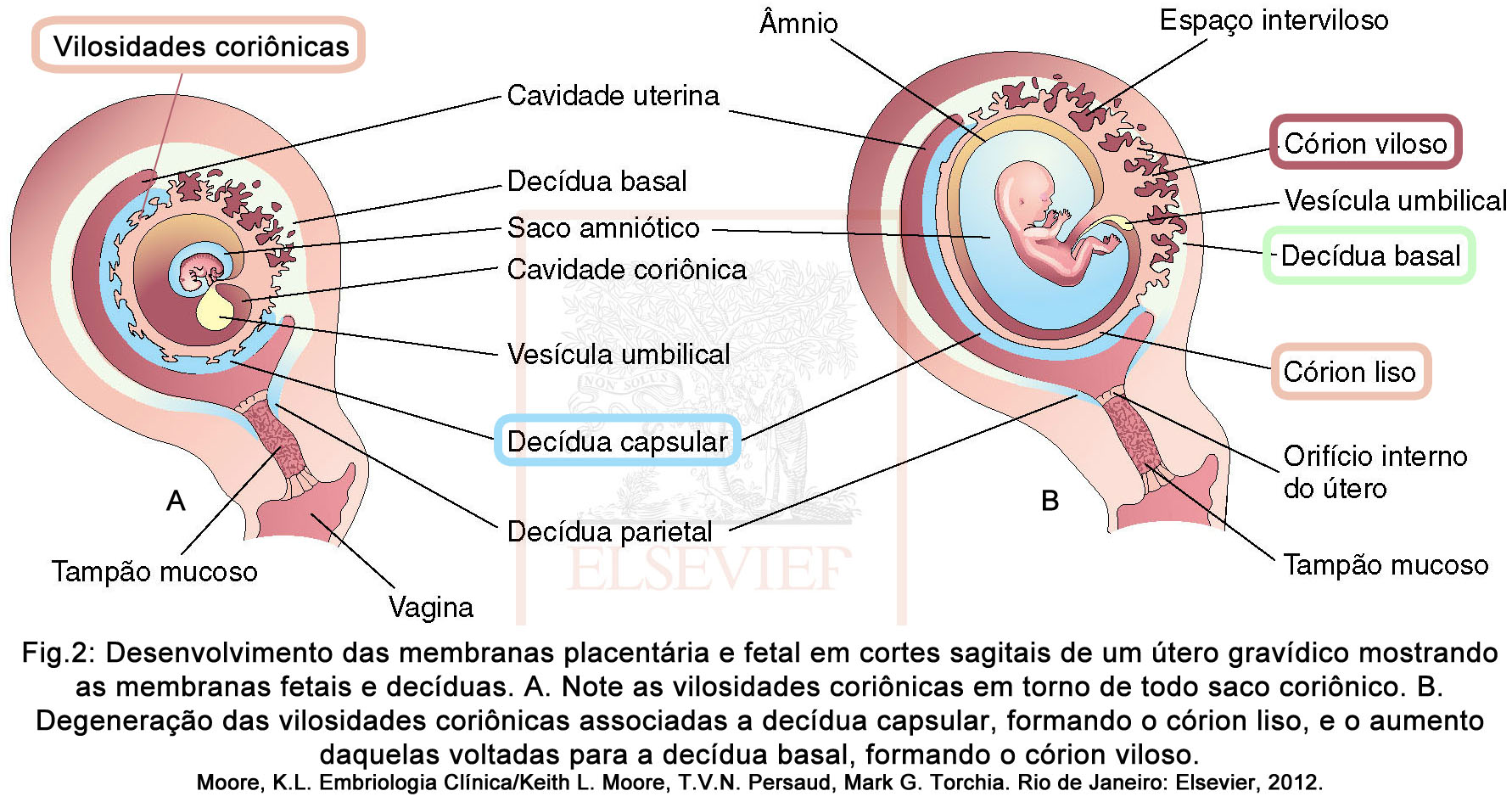
A decídua refere-se à camada funcional do endométrio de uma mulher grávida (endométrio gravídico) que se separa do restante do útero ao nascimento. É dividida em 3 regiões (Fig. 1):
- Decídua basal: parte que fica abaixo do concepto, formando o componente materno da placenta.
- Decídua capsular: parte superficial da decídua que recobre o concepto.
- Decídua parietal: todas as outras partes restante da decídua.
As células deciduais são formadas quando as células do estroma (ou tecido conjuntivo) da decídua aumentam de tamanho por conta do acúmulo de glicogênio e lipídios em seu citoplasma como resposta aos níveis crescentes de progesterona no sangue da mãe. Essas mudanças celulares e vasculares no endométrio gravídico constituem a reação decidual, sendo utilizada no diagnóstico da gravidez inicial através do ultrassom. Muitas células da decídua degeneram próximo ao sincíciotrofoblasto, e, juntamente com a circulação materna e as secreções uterinas, fornecem uma fonte nutricional rica para o embrião. Dados recentes sugerem que esta reação decidual proteja o tecido uterino contra uma invasão descontrolada do sincíciotrofoblasto e podem estar envolvidas na produção hormonal.
Formação da placenta
O desenvolvimento inicial da placenta conta com a rápida proliferação do trofoblasto, bem como com o desenvolvimento do saco coriônico e das vilosidades coriônicas (Cap. 3, Fig. 3-B).
As vilosidades coriônicas cobrem inteiramente o saco coriônico até o início da oitava semana do desenvolvimento (Fig. 2 –A). As vilosidades coriônicas associadas à decídua capsular são comprimidas com o crescimento do saco coriônico até degenerarem, levando à formação do córion liso, uma estrutura relativamente avascular. Com a formação do córion liso, as vilosidades associadas à decídua basal proliferam, ramificam e crescem, constituindo o córion viloso (frondoso), porção fetal da placenta (Fig. 2 –B).
O crescimento do feto faz com que o útero, o saco coriônico e a placenta aumentem de tamanho. A placenta mantém o crescimento até o feto atingir 18 semanas de idade, e quando completamente formada, cobre de 15% a 30% da decídua, pesando aproximadamente 1/6 do peso do feto.
Ainda durante o desenvolvimento da placenta e com o crescimento do concepto, observamos que o saco amniótico cresce mais rápido do que o saco coriônico, resultando na fusão entre o âmnio e o córion liso (Fig. 3 –A) formando a membrana amniocoriônica (Fig. 3 –B), que posteriormente irá se fusionar com a decídua capsular. A decídua capsular, por sua vez, faz protuberâncias na cavidade uterina e torna-se bastante atenuada, aproximando-se da decídua parietal no lado oposto, e se fusionando com esta, o que acarreta a obliteração da cavidade uterina. A falta de circulação na decídua capsular entre a 22ª e a 24ª semanas do desenvolvimento, leva à sua degeneração e desaparecimento, fazendo com que a membrana amniocoriônica se fusione com a decídua parietal (Fig. 3-B). É a membrana amniocoriônica que se rompe no trabalho de parto e leva à expulsão do líquido amniótico através do colo e da vagina em direção ao exterior. A ruptura precoce desta membrana é o evento mais comum que ao parto prematuro.
A PLACENTA
Como mencionado anteriormente, a placenta apresenta duas porções: um componente fetal, formado pelo córion viloso, onde suas vilosidades coriônicas projetam-se para o espaço interviloso, derivado da rede lacunar desenvolvida no sincíciotrofoblasto durante a segunda semana do desenvolvimento (Cap. 3, Fig. 3-B), que contém o sangue materno; e um componente materno, formado pela decídua basal, parte do endométrio de uma gestante. Ao final do quarto mês, a decídua basal está praticamente toda substituída pelo componente fetal da placenta.
A porção materna – decídua basal e porção fetal – córion viloso, encontram-se fortemente aderidos pela capa citotrofoblástica, uma camada de células trofoblásticas na superfície materna da placenta, ancorando o saco coriônico à decídua basal.
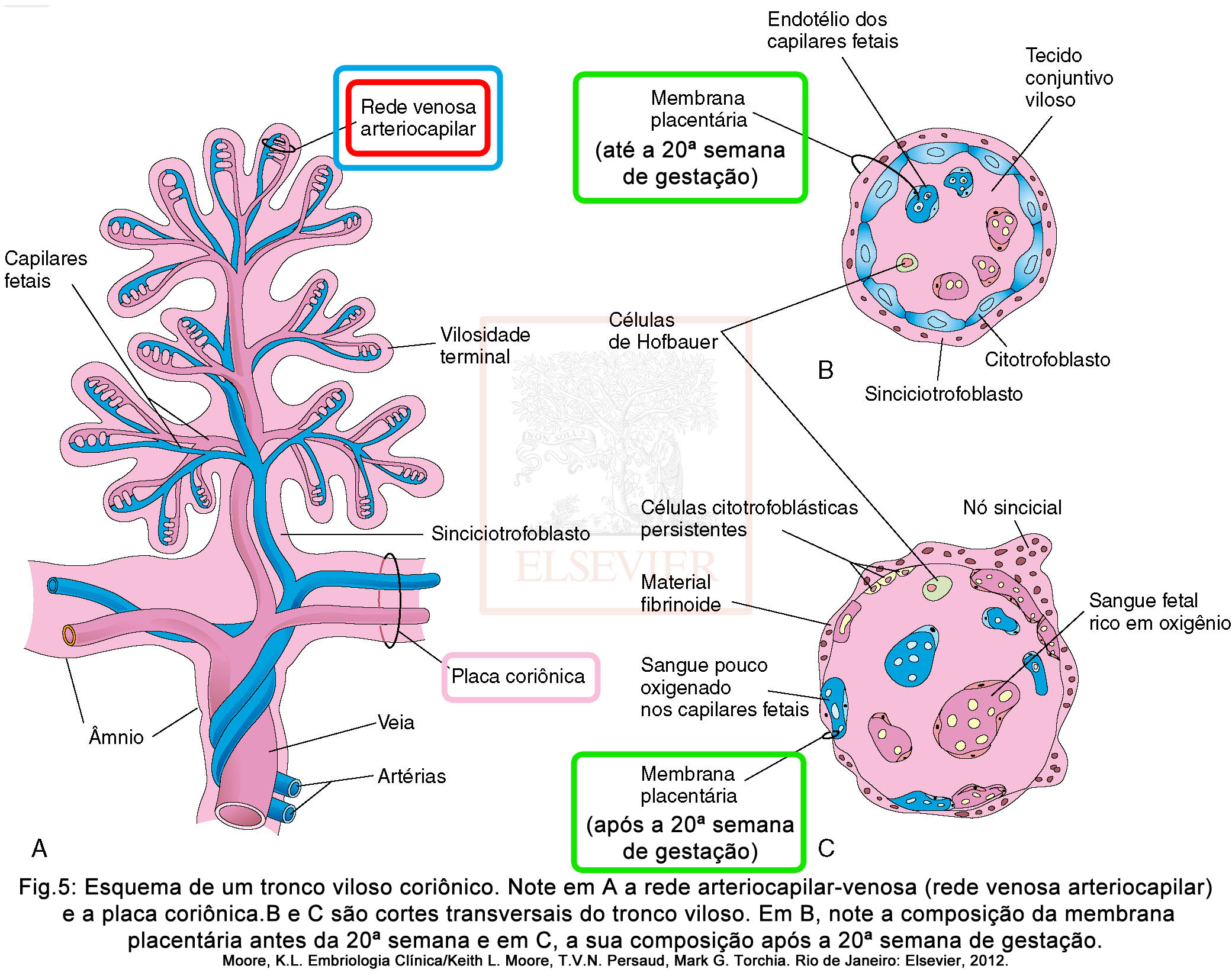
Com a invasão das vilosidades coriônicas na decídua basal, formam-se os septos placentários que são projeções da decídua basal em direção à placa coriônica, que é formada por mesoderma extraembrionário e ramificações dos vasos umbilicais, formando o teto dos espaços intervilosos. Os septos placentários separam os cotilédones, que são áreas convexas na porção fetal da placenta, que apresentam dois ou mais troncos vilosos e suas muitas vilosidades coriônicas ramificadas e também o espaço interviloso. Os septos placentários não alcançam a placa coriônica, mantendo, portanto, a comunicação entre os cotilédones (Fig. 4).
Circulação uteroplacentária
Mãe – feto (Fig. 4)
As artérias e veias endometriais da decídua basal, se abrem diretamente na capa citotrofoblástica através de fendas, fazendo com que o sangue materno chegue ou seja drenado do espaço interviloso. Cerca de 80 a 100 artérias endometriais espiraladas da decídua basal se abrem na capa citotrofoblástica, onde o fluxo sanguíneo é pulsátil e lançado em jatos por força de pressão. Esse sangue altamente oxigenado e cheio de nutrientes terá pressão mais alta que a do espaço interviloso, sendo jorrado em direção à placa coriônica. Com a diminuição gradativa dessa pressão, o sangue flui lentamente ao redor das vilosidades, garantindo a troca de produtos metabólicos e gasosos com o sangue fetal. Das vilosidades coriônicas, o sangue segue por vasos cada vez mais calibrosos, passando pela placa coriônica e chegando ao feto através de uma veia umbilical através do cordão umbilical. Note que a veia umbilical transporta sangue ricamente oxigenado e rico em nutrientes da placenta para o feto.
Feto – mãe (Fig. 4)
O sangue pouco oxigenado e rico em excretas deixa o feto através do cordão umbilical e é transportado por duas artérias umbilicais. Na região onde o cordão umbilical se une à placenta, essas artérias, dividem-se em vários ramos dispostos radialmente, as artérias coriônicas, que se ramificam livremente na placa coriônica antes de entrar na vilosidade coriônica. O sangue fetal e o sangue materno ficam próximos graças a um sistema arteriocapilar-venoso (Fig. 5 -A), formado pelos vasos sanguíneos, dentro das vilosidades coriônicas, fornecendo uma grande área para que ocorram troca gasosas e metabólicas. Geralmente, não há mistura entre o sangue materno e o fetal, mas pequenas quantidades de sangue fetal podem passar para o sangue materno por pequenos defeitos que vez ou outra acontecem na membrana placentária. O sangue fetal então, passa dos capilares das vilosidades coriônicas para o espaço interviloso, sendo captado pelas veias endometriais que se abrem na capa citotrofoblástica e retornando para a circulação materna.
Membrana placentária
A membrana placentária é uma estrutura responsável em separar o sangue materno do fetal. É composta, até a 20ª semana (Fig.5 –B), pelo sincíciotrofoblasto, citotrofoblasto, tecido conjuntivo das vilosidades e endotélio dos capilares fetais. Após a 20ª semana (Fig. 5 –C), ocorrem algumas alterações celulares no citotrofoblasto, que acaba por perder grandes quantidades de células em várias áreas das vilosidades, deixando apenas o sincíciotrofoblasto, e consequentemente, a membrana placentária passa a ser formada por três camadas, tornando-se atenuada e fina. A membrana placentária age como barreira somente quando a molécula é de tamanho, configuração e carga específicos. Alguns metabólitos, toxinas e hormônios, embora presentes na circulação materna, não atravessam a membrana placentária em quantidades suficientes para afetarem o embrião/feto. No entanto, a maioria das drogas e outras substâncias presentes no plasma materno ultrapassa a membrana placentária, atingindo o plasma fetal. Com o avanço da gestação, a membrana placentária torna-se progressivamente mais fina de modo que o sangue presente em diversos capilares fetais torna-se extremamente próximo ao sangue materno no espaço interviloso (Fig. 6).
ANEXOS
Cordão umbilical
Sua ligação à placenta geralmente fica no centro da superfície fetal da mesma, mas nada impede que essa aderência ocorra em qualquer ponto. Possui duas artérias e uma veia cercados por um tecido conjuntivo mucoide (Fig. 4). Um cordão umbilical normal tem de 1 a 2 cm de diâmetro e 30 a 90 cm de comprimento (sendo a média de 55 cm). Cordões muito longos ou muito curtos são anormais: os muito longos podem sofrer prolapso e/ou enrolar-se em torno do feto podendo causar hipóxia fetal; os muito curtos podem causar separação prematura da placenta da parede do útero durante o parto.
Âmnio e líquido amniótico
O âmnio forma o saco membranoso, cheio de fluido, que envolve o embrião e depois o feto (Fig. 2 e 3). Este fluido é o líquido amniótico, que desempenha papel fundamental no crescimento e desenvolvimento do embrião, é secretado inicialmente em pouca quantidade pelas células amnióticas. A maior parte desse fluido provém do fluido tecidual materno e do liquido intersticial por difusão através da membrana amniocoriônica a partir da decídua parietal.
O líquido amniótico é deglutido pelo feto e absorvido pelos tratos digestivo e respiratório. Trata-se de uma solução aquosa na qual material não dissolvido se encontra suspenso (por exemplo, células epiteliais fetais descamadas e partes relativamente iguais de sais orgânicos e inorgânicos). Metade dos constituintes orgânicos é proteína, e a outra metade envolve carboidratos, enzimas, gorduras, hormônios e pigmentos. Há acréscimo de excretas fetais (urina e mecônio [fezes fetais]) à medida que a gravidez avança.
O líquido amniótico tem várias funções: atua como uma barreira contra infecções; permite o desenvolvimento normal dos pulmões fetais e o crescimento externo simétrico do embrião; impede a aderência do âmnio ao feto; acolchoa o feto contra lesões; auxilia no controle e manutenção da temperatura corporal do embrião; participa da manutenção da homeostasia dos fluidos e eletrólitos; permite uma movimentação livre do feto.
Vesícula umbilical – saco vitelino
A vesícula umbilical sofre atrofia a partir da 10ª semana e raramente persiste durante toda a gravidez (Fig 2 –B e Fig. 3 –A e B). E apesar da não existência do vitelo, sua presença é essencial por várias razões: desempenha papel na transferência de nutrientes para o embrião na 2ª e 3ª semanas, período no qual a circulação uteroplacentária é estabelecida; durante a 4ª semana, seu endoderma é incorporado pelo embrião para formação do intestino primitivo, e epitélios da traquéia, brônquios, pulmões e canal alimentar; o mesoderma extraembrionário que cobre a parede do saco vitelino é o local onde ocorre a formação inicial de sangue até a atividade hematopoiética começar no fígado; é no revestimento endodérmico da parede do saco vitelino onde as células germinativas primordiais aparecem para mais tarde migrarem para as gônadas em desenvolvimento.
Alantóide
Na terceira semana, o alantoide se assemelha a um divertículo a partir da parede caudal da vesícula umbilical que se estende ao pedículo de conexão. Apesar de não ter função em embriões humanos, o alantoide é importante para a formação sanguínea inicial que ocorre em suas paredes, seus vasos sanguíneos persistem como as artérias e veias umbilicais, e sua porção intraembrionária passa do umbigo para a bexiga, formando mais tarde o úraco. Após o nascimento, o úraco torna-se um cordão fibroso, o ligamento umbilical mediano, que se estende do ápice da bexiga ao umbigo.